Este blog esta diseñado a la enseñanza y didáctica de la semiología, siendo destinada principalmente a nuestro distinguido Dr. Luis Liriano Liz, director de la carrera de medicina en UTESA; estudiantes del área de la salud y personas interesadas en el tema.
lunes, 20 de julio de 2015
Purpura trombositopenica idiopatica
La PTI es un trastorno de la sangre que se caracteriza por una disminución anormal de la cantidad de plaquetas. Las plaquetas son las células de la sangre que ayudan a detener las hemorragias. Una disminución en la cantidad de plaquetas puede producir moretones con facilidad, encías sangrantes y hemorragias internas.
- "Idiopática" significa que la causa es desconocida.
- "Trombocitopénica" significa que la cantidad de plaquetas en la sangre es reducida.
- "Púrpura" se refiere a la coloración púrpura de la piel, como sucede con un moretón.

En Estados Unidos, la PTI afecta a aproximadamente entre cuatro a ocho por cada 100.000 niños menores de 15 años cada año. Existen dos formas de PTI:
Púrpura trombocitopénica aguda: es más frecuente en niños pequeños (de 2 a 6 años de edad). Los síntomas suelen presentarse después de una enfermedad viral, como por ejemplo la varicela. Normalmente, la PTI aguda tiene un comienzo muy repentino y por lo general los síntomas desaparecen en menos de seis meses (incluso en algunas semanas). En general, este trastorno no vuelve a aparecer. La PTI aguda es la forma más común del trastorno.
Púrpura trombocitopénica crónica: este trastorno puede comenzar a cualquier edad, y los síntomas pueden durar como mínimo seis meses o varios años. Esta forma del trastorno es más frecuente entre los adultos que entre los niños, pero también afecta a los adolescentes. En las mujeres, la frecuencia es el doble o el triple que en los hombres. La PTI crónica a menudo suele repetirse, lo que requiere el seguimiento continuo por parte de un especialista de la sangre (hematólogo).
En la mayoría de los casos, se desconocen las causas de la PTI. No es contagiosa, lo que significa que un niño no puede "contraerla" por estar jugando con otro niño que padece PTI. Es importante saber que nada que tengan los padres, ni tampoco el niño, son los causales de este trastorno.
Con frecuencia, es probable que el niño haya tenido un virus o una infección viral aproximadamente tres semanas antes de desarrollar PTI. Se cree que el cuerpo, durante la producción de los anticuerpos que combaten los virus, "accidentalmente" produce un anticuerpo que puede adherirse a las plaquetas. El cuerpo reconoce como extraña a cualquier célula que contenga anticuerpos, y entonces la destruye. ésta es la razón por la cual la PTI también se conoce como púrpura trombocitopénica inmune.
La médula ósea es el tejido blando y esponjoso que está situado en el interior de los huesos y que es responsable de la producción de las células sanguíneas del cuerpo, entre las que se incluyen las plaquetas. La médula ósea responde a la baja cantidad de plaquetas y entonces aumenta la producción de estas células que luego envía al cuerpo. El médico puede analizar las células de la médula ósea y, en los niños con PTI, observará que una gran cantidad de plaquetas jóvenes ha sido producida. Sin embargo, los resultados del análisis de la sangre circulante arrojarán un número muy bajo de plaquetas. El cuerpo produce las células normalmente pero, a la vez, las destruye. En la mayoría de los casos, los demás análisis de sangre son normales, excepto por la poca cantidad de plaquetas. En general, las plaquetas de las personas que sufren PTI sobreviven sólo unas horas, a diferencia de las plaquetas normales, que tienen una vida útil de entre 7 y 10 días.
Las plaquetas son esenciales para el proceso de coagulación de la sangre. Los coágulos de sangre están formados por una masa de fibras y células sanguíneas. Cada vez que una persona se lastima, por ejemplo, las plaquetas se desplazan hasta el área lastimada y se aglutinan formando un trombo. Si la cantidad de plaquetas no es suficiente, y no es posible la formación de un coágulo, el resultado es que la hemorragia no se detiene.
Se han realizado investigaciones para determinar si ciertos medicamentos provocan la PTI. Algunos medicamentos pueden ocasionar una alteración en la función de las plaquetas. .Pero hasta este momento, no se ha comprobado que exista una relación directa entre algún medicamento específico y la PTI.
Cirrosis alcohol nutricional
Causas
La hepatopatía alcohólica ocurre después de años de consumo excesivo de alcohol. El alcohol puede causar inflamación en el hígado. Con el tiempo, se puede presentar cicatrización y cirrosis. La cirrosis es la fase final de la hepatopatía alcohólica.
La hepatopatía alcohólica no se presenta en todos los bebedores empedernidos. Las probabilidades de presentar la enfermedad aumentan según el tiempo que haya estado bebiendo y la cantidad de alcohol que consuma. Usted no tiene que embriagarse enfermarse.
La hepatopatía alcohólica parece ser más común en algunas familias y las mujeres pueden ser más susceptibles a tener este problema que los hombres.Síntomas
Los síntomas varían con base en la gravedad de la enfermedad y es posible que no se presenten en las etapas iniciales. Los síntomas tienden a ser peores después de un período de consumo excesivo de alcohol.
Los síntomas digestivos son:
- Dolor e hinchazón en el abdomen
- Disminución del apetito y pérdida de peso
- Náuseas y vómitos
- Fatiga
- Boca seca y mucha sed
- Sangrado de las venas agrandadas en las paredes de la parte inferior del esófago (tubo que conecta la garganta con el estómago)
- Color amarillo en la piel, las membranas mucosas o los ojos (ictericia)
- Venas pequeñas y rojas en forma de araña en la piel
- Piel muy oscura o pálida
- Enrojecimiento en los pies o las manos
- Comezón
- Problemas con el pensamiento, la memoria y el estado de ánimo
- Desmayos y mareos
- Entumecimiento en las piernas y los pies
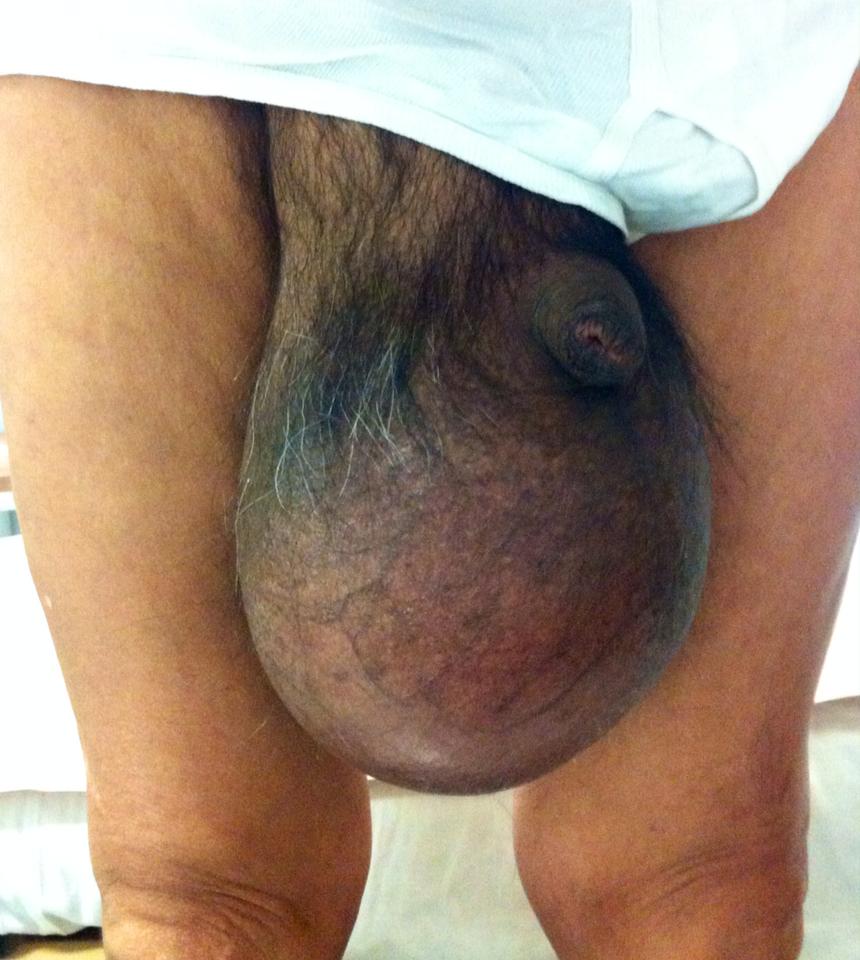
Quiste pilonidal
Habitualmente los quistes pilonidales suelen permanecer asintomáticos, pudiendo descubrirse de forma accidental.
El diagnóstico se realiza solamente por la clínica que presente el paciente. Bastará el examen por parte del especialista para objetivar que existe un quiste pilonidal.
El diagnóstico diferencial debe realizarse con forúnculos, fístulas perianales y osteomielitis de sacro.
El tratamiento del quiste pilonidal se plantea cuando éste se complica y produce sintomatología.
En su fase aguda, en caso de abscesificación, es recomendable el drenaje del material purulento para, en un segundo tiempo, proceder a la extirpación completa de la formación quística y de los trayectos fistulosos secundarios si es que existen.
Colecistitis
Es una hinchazón e irritación repentina de la vesícula biliar que causa dolor abdominal intenso.
La vesícula biliar es un órgano que se encuentra por debajo del hígado. Almacena la bilis, que el cuerpo utiliza para digerir las grasas en el intestino delgado.
La colecistitis aguda se produce cuando la bilis queda atrapada en la vesícula biliar. A menudo esto sucede porque un cálculo biliar bloquea el conducto cístico, el conducto por donde la bilis viaja dentro y fuera de la vesícula biliar. Cuando un calculo bloquea este conducto, la bilis se acumula, causando irritación y presión en la vesícula biliar. Esto puede conducir a hinchazón e infección.
Otras causas abarcan:
Algunas personas tienen mayor riesgo de sufrir cálculos biliares. Los factores de riesgo abarcan:
- Ser mujer
- Embarazo
- Terapia hormonal
- Edad avanzada
- Ser nativo americano o hispano
- Obesidad
- Bajar o subir de peso rápidamente
- Diabetes
A veces la vía biliar resulta temporalmente bloqueada. Cuando esto ocurre en forma repetitiva, puede conducir a colecistitis crónica, es decir, hinchazón e irritación que continúan con el tiempo. Finalmente, la vesícula biliar se vuelve gruesa y dura. Tampoco almacena ni secreta bien la bilis.
Trastorno dispepsia
La dispepsia en un trastorno frecuente que afecta hasta el 30 % de la población general. Los síntomas de dispepsia incluyen dolor o molestias en el abdomen superior así como síntomas de quemazón, presión o plenitud. Estos síntomas están relacionados, muchas veces, aunque no necesariamente, con la comidas. Otros síntomas frecuentes son la sensación de plenitud temprana (saciedad precoz), náuseas, eructos y distensión. Mientras los síntomas de dispepsia pueden desarrollarse debido a enfermedades como la úlcera péptica o la gastritis, la gran mayoría de los pacientes con síntomas de dispepsia tienen diagnóstico de dispepsia funcional. La dispepsia funcional (DF) es un trastorno heterogéneo; dicho en otras palabras, una variedad de causas pueden llevar a tener síntomas similares. Algunos estudios sugieren que la DF es una condición crónica para muchos pacientes, con un 50% de pacientes aproximadamente, que continúan experimentando síntomas luego de 5 años de seguimiento.
Mientras que la definición de DF ha cambiado a lo largo de los años, el trastorno es generalmente considerado como un grupo de síntomas que se originan en el tracto gastrointestinal superior (estómago e intestino delgado superior) en ausencia de cualquier causa estructural (orgánica) o enfermedad metabólica que pudiera explicar los síntomas.
Lamentablemente, los síntomas de DF no proveen una guía confiable para la terapeútica.
Las causas de dispepsia funcional son desconocidas y probablemente múltiples. Existe alguna evidencia que implica cierta predisposición genética. Aunque la infección por Helicobacter pylori puede producir síntomas de dispepsia en un pequeño grupo de pacientes, existe poca información para apoyar el rol de esta bacteria como causante de los síntomas en la mayoría de los pacientes. Los factores psicológicos pueden influir en la experiencia del síntoma en algunos pacientes con dispepsia funcional.
Se han identificado cambios en la función gástrica en muchos pacientes con DF. En aproximadamente 40% de los pacientes con dispepsia, el estómago no se relaja normalmente en respuesta a una comida. Esto se conoce como “alteración en la acomodación gástrica” y puede estar asociada con síntomas de plenitud y presión en algunos pacientes. También se observan alteraciones de las contracciones y del vaciamiento gástrico en un porcentaje similar de pacientes. La alteración del vaciamiento gástrico ha sido asociada con síntomas de distensión y sensación de plenitud temprana. Al menos dos tercios de los pacientes con dispepsia funcional presentan mayor percepción de la actividad gástrica, lo que se denomina hipersensibilidad visceral.
Frecuentemente observada en la dispepsia funcional, la hipersensibilidad visceral no se encuentra especialmente asociada con ningún síntoma específico.
Signo de cabeza de meduza
Venas varicosas que irradian del ombligo en pacientes con cirrosis hepática y marcada hipertensión portal, como consecuencia de la recanalización de la vena umbilical. Dilatación de las arterias ciliares que rodean al limbo escleral en la rubeosis del iris.
domingo, 19 de julio de 2015
Embolia pulmonar
O tromboembolismo pulmonar (TEP) es una enfermedad potencialmente mortal que se produce cuando partes de un trombo se desprenden desde alguna parte del territorio venoso, migra y se enclava en las arterias pulmonares. En la mayoría de las ocasiones, los émbolos proceden de una trombosis venosa profunda de las extremidades inferiores.
 “Entre los factores predisponentes relacionados con el paciente se incluye la edad, los antecedentes de enfermedad tromboembolica previa, el cáncer activo, las enfermedades neurológicas con parálisis de extremidades, los trastornos médicos que requieren reposo prolongado en cama, como la insuficiencia cardiaca o respiratoria, la trombofilia congénita o adquirida, la terapia hormonal sustitutiva y el empleo de anticonceptivos orales”.
“Entre los factores predisponentes relacionados con el paciente se incluye la edad, los antecedentes de enfermedad tromboembolica previa, el cáncer activo, las enfermedades neurológicas con parálisis de extremidades, los trastornos médicos que requieren reposo prolongado en cama, como la insuficiencia cardiaca o respiratoria, la trombofilia congénita o adquirida, la terapia hormonal sustitutiva y el empleo de anticonceptivos orales”.
El especialista de Separ indica que en la mayor parte de los casos, la embolia pulmonar se asocia a factores de riesgo desencadenantes, calificándose como provocada o secundaria. Cuando no se identifican factores predisponentes se denomina no provocada, espontánea o idiopática.
“Los traumatismos graves, la cirugía mayor, las lesiones de miembros inferiores y el daño espinal son factores de riesgo mayores para desarrollar esta enfermedad. Otro factor predisponente bien conocido es el cáncer aunque el riesgo varía según el tipo de tumor”, matiza. “Así, por ejemplo, las neoplasias hematológicas, el cáncer de pulmón , los tumores gastrointestinales, el cáncer de páncreas y los tumores del sistema nervioso central se asocian a un riesgo mayor de complicaciones trombóticas”.
Por otra parte, De Miguel, indica que la trombofilia hereditaria aumenta el riesgo de embolia pulmonar “Las dos mutaciones autosómicas dominantes más frecuentes son el factor V Leiden (que produce resistencia a la proteína C activada) y la mutación del gen de la protrombina (que aumenta la concentración plasmática de protrombina). Las deficiencias de antitrombina III, proteína C y proteína S son mucho más infrecuentes. Además, el síndrome antifosfolípido es la causa más frecuente de trombofilia adquirida y aumenta el riesgo de trombosis arterial y venosa”.
En las mujeres fértiles, el empleo de anticonceptivos orales es el factor predisponente más frecuente. Para las pacientes embarazadas el riesgo mayor se produce durante el tercer trimestre y en las 6 semanas posteriores al parto.La fertilización in vitro también aumenta el riesgo de enfermedad tromboembólica venosa. Por último, en las mujeres postmenopáusicas que reciben terapia hormonal sustitutiva, el riesgo es variable en función de la composición hormonal del medicamento utilizado.
Examen físico del tórax
Conceptos de anatomía y fisiología.
La caja torácica está formada por 12 pares de costillas que articulan por detrás con las vértebras. Por delante, las siete primeras articulan por delante con el esternón; las costillas 8, 9 y 10 se van uniendo entre ellas y forman el reborde costal; las 11 y 12 son flotantes. El diafragma es el músculo más importante para efectuar la respiración. Durante la inspiración, los músculos intercostales expanden el tórax en el diámetro anteroposterior y el diafragma, al contraerse, desciende, y aumenta la altura torácica. Al descender el diafragma comprime las vísceras abdominales y el abdomen protruye. Los músculos escalenos, esternocleidomastoídeos y trapecio pueden participar de los movimientos respiratorios como músculos accesorios (especialmente durante ejercicios o en insuficiencia respiratoria). Durante la inspiración se genera una presión intratorácica negativa que hace entrar el aire. Luego, en la espiración, la misma elasticidad de los pulmones y de la caja torácica hace salir el aire; esta fase también puede ser facilitada por acción muscular (intercostales y musculatura abdominal).
En el interior de la caja torácica se encuentran los pulmones, y en el medio se ubica el mediastino con el corazón, esófago, tráquea, ganglios linfáticos, timo, aorta, vena cava superior e inferior.
El pulmón derecho está formado por 3 lóbulos (superior, medio e inferior) y, el izquierdo, por dos (superior e inferior). La tráquea tiene una longitud de 10 a 11 cm y un diámetro de 2 cm. A la altura del ángulo esternal, por delante, y de D4, por detrás, se bifurca en los dos bronquios principales. El derecho es más grueso, corto y vertical, y, por lo mismo, está más expuesto a la aspiración de cuerpos extraños. Los bronquios siguen dividiéndose hasta llegar a nivel de bronquíolos y finalmente alvéolos. Es en estas estructuras en donde ocurre el intercambio gaseoso (se capta oxígeno que viene del aire exterior y se libera anhídrido carbónico).
La sangre llega por la arteria pulmonar y vuelve oxigenada al corazón por las venas pulmonares. Los pulmones también reciben sangre por arterias bronquiales que vienen de la circulación sistémica y que se devuelve por las venas pulmonares.
Los pulmones están cubiertos por las pleuras: la hoja visceral adosada a los pulmones y la parietal, adosada a la pared interior de la caja torácica. Entre ambas queda un espacio virtual. Las pleuras se encuentran adosadas entre sí y se desplazan con la respiración ya que normalmente existe una fina capa de líquido que las lubrica.
Examen del tórax y pulmones.
Desde la superficie del tórax se localizan algunas referencias anatómicas que convienen tener presente.
Referencias anatómicas.
Por detrás: la apófisis transversa de la 7ª vértebra cervical (C7) es habitualmente la más prominente (se nota especialmente al flectar el cuello). Desde ella se comienzan a contar las vértebras dorsales. Si se palpan dos vértebras prominentes, la de más arriba es C7 y luego viene D1. Las puntas de las apófisis espinosas de las vértebras quedan, por su inclinación, más abajo que el cuerpo vertebral. Cuando se palpa una determinada apófisis, (por ejemplo, D10), el cuerpo de la vértebra estaría aproximadamente a la altura de la apófisis inmediatamente superior (en el caso de este ejemplo, la apófisis D9).
Las bases de los pulmones en espiración normal llegan hasta D10 (en espiración forzada puede ser D9), y en inspiración, hasta D12. La incursión respiratoria es de 4 a 6 cm. La base derecha es más alta que la izquierda por la ubicación del hígado.
La punta de la escápula, con los brazos colgando a los lados del cuerpo, llega a D7 (o entre D7 y D8). La línea vertebral se traza a nivel de las apófisis espinosas. Las líneas escapulares (derecha e izquierda) son paralelas a la línea vertebral y pasan por la punta de las escápulas (con los brazos colgando a los lados).
En la espalda, se proyectan especialmente los lóbulos inferiores (se extienden desde D3, que es donde nace la fisura oblicua, hasta las bases). La fisura oblicua sigue un curso hacia abajo y hacia adelante, hasta terminar en la línea medioclavicular.
Por delante: destaca el ángulo esternal (o ángulo de Louis), entre el manubrio y el cuerpo del esternón. Este es un punto de referencia donde llega la 2ª costilla. Los espacios intercostales adquieren el nombre de la costilla que está sobre ellos (p.ej.: el 2º espacio intercostal queda debajo de la 2ª costilla). El apéndice xifoides corresponde a la punta del esternón y se palpa como una prominencia. La 7ª costilla es la última que se articula con el esternón. El ángulo costal está formado por las costillas 7, 8 y 9, en su unión anterior. Los espacios intercostales son fáciles de palpar del segundo al sexto; más abajo, las costillas están muy juntas.
La línea medioesternal pasa vertical por la mitad del esternón. La línea medioclavicular (derecha e izquierda) es vertical a la línea medioesternal y pasa por la mitad de las clavículas.
Las bases de los pulmones, por delante, llegan a la 6ª costilla, a nivel de la línea medioclavicular.
El lóbulo medio del pulmón derecho se proyecta desde la 4ª costilla hasta la base.
Por los lados: Se distingue la línea axilar anterior, que corre verticalmente y pasa por la parte anterior del pliegue axilar; la línea axilar posterior, es paralela a la anterior y pasa por la parte posterior del pliegue axilar; la línea axilar media, es paralela a las anteriores y pasa por la parte media del pliegue axilar.
Cada pulmón se divide en mitades aproximadamente iguales por la fisura oblicua (mayor) que se extiende desde D3, por detrás, y corre en forma oblicua hacia delante y abajo, hasta la 6ª costilla en la línea medioclavicular. El pulmón derecho es además dividido por la fisura horizontal (menor), que por delante va a la altura de la 4ª costilla y más lateral llega a la fisura oblicua, en la 5ª costilla a nivel de la línea axilar media. De esta forma, el pulmón derecho tiene tres lóbulos (superior, medio e inferior) y el izquierdo sólo dos (superior e inferior).
Como resumen, se puede apreciar que gran parte de la proyección de los pulmones en la espalda corresponde a los lóbulos inferiores (desde D3 a las bases); el lóbulo medio del pulmón derecho se proyecta en un sector anterior del hemitórax derecho (desde la 4ª costilla a la base); los lóbulos superiores se proyectan en la región anterior del tórax (teniendo presente la proyección del lóbulo medio) y el sector más alto de la espalda.
Forma del tórax: normalmente el diámetro anteroposterior es inferior que el transversal. Se conoce como tórax en tonel cuando ambos diámetros son aproximadamente iguales (p.ej.: se encuentra en pacientes enfisematosos). Se llama cifosis si la columna está desviada hacia adelante y escoliosis si la desviación es hacia los lados; cifoscoliosis es la combinación de los anteriores. Un tórax en el que el esternón presenta una prominencia como quilla de barco se llama pectum carinatum; si la deformación es un hundimiento del esternón, pectum excavatum.
Examen de los pulmones.
Inspección. Se debe examinar la forma del tórax, el tipo de respiración, la frecuencia respiratoria. En cuadros de obstrucción de las vías aéreas se puede observar, en cada inspiración, una retracción del hueco supraesternal que se conoce como tiraje; también puede ocurrir una retracción de los espacios intercostales y la línea subcostal. En niños con dificultad respiratoria se observa una elevación de las alas de la nariz que se conoce como aleteo nasal.
Palpación. Mediante la palpación se pueden sentir vibraciones que se generan en el interior del tórax (p.ej.: cuando el paciente habla). Se siente una discreta cosquilla en la mano (habitualmente se usa toda la palma de la mano o el borde cubital). Se le solicita al paciente que repita números o palabras (p.ej.: treinta y tres). Conviene tener un método para recorrer y comparar los distintos sectores del tórax. La sensación táctil que se logre depende de varios aspectos: la intensidad y las características del ruido (p.ej.: el tono de la voz), la zona que se palpa (p.ej.: cerca de la tráquea se siente más fuerte), el grosor de la grasa subcutánea, la integridad del tejido pulmonar, y elementos que se interpongan entre los grandes bronquios y la pared del tórax (p.ej.: si hay aire o líquido en la cavidad pleural, la vibración se siente débil o ausente; si existe una condensación neumónica, se palpa más claramente). Se llama frémito a las vibraciones que se logran palpar, y que, en términos generales, pueden tener distinto origen: la transmisión de la voz, algunos ruidos pulmonares, el roce de pleuras inflamadas, soplos cardíacos.
Otro aspecto que se puede evaluar es la expansión del tórax durante la inspiración. Se apoyan las manos en la espalda, una a cada lado, dejando el pulgar a la altura de la apófisis D10 y se le pide al paciente que respire profundo.
Ocasionalmente al apoyar las manos sobre el tórax se sienten unos crujidos que se debe a aire que ha infiltrado el tejido subcutáneo, y que habitualmente se debe a una ruptura de la pleura. Esto se conoce como enfisema subcutáneo (no debe confundirse con el enfisema pulmonar que es otra cosa).
Percusión. En la sección sobre las técnicas del examen físico se revisó lo concerniente a la percusión. Cuando se examinan los pulmones se usa principalmente el método de la percusión indirecta. El método directo, ocasionalmente, también puede ayudar. Dependiendo del grado de insuflación de los pulmones podrá escucharse una distinta sonoridad. Se recomienda percutir desde zonas de mayor sonoridad hacia aquellas con sonido mate. De esta forma se delimita la base de los pulmones. La base derecha es más alta que la izquierda. La incursión del diafragma y el descenso de las bases pulmonares se comprueba pidiendo al paciente que inspire profundo y aguante el aire; mediante la percusión, se detecta que las bases se movilizan unos 4 a 6 cm.
En la región paraesternal izquierda, entre el 3er y 5º espacio intercostal se percute un área de matidez que corresponde al corazón.
Cuando existe una condensación pulmonar o un derrame pleural se escucha un sonido mate al percutir la zona comprometida.
Si el paciente tiene un derrame pleural, y se examina sentado, presenta una matidez en la base del pulmón afectado, que hacia la línea axilar asciende, determinando una curva parabólica de convexidad superior (curva de Damoiseau). Si el paciente cambia de posición, la matidez se desplaza en la medida que el líquido no esté tabicado. El sonido mate de un derrame pleural se ha llamado también matidez hídrica por el carácter seco o duro del sonido.
Si existe un neumotórax, el ruido que se obtiene al percutir es de una hipersonoridad. Si el neumotórax es a tensión, el ruido podrá adquirir una tonalidad más timpánica y el mediastino encontrarse un poco desplazado hacia el lado opuesto.
En pacientes asmáticos, que atrapan aire y tienen un tórax hiperinsuflado, o en enfermos enfisematosos, la percusión de los pulmones es sonora o hipersonora. El carácter hipersonoro se capta bastante bien con la percusión directa. Las bases de los pulmones habitualmente están descendidas y la incursión de los diafragmas es limitada. La espiración es prolongada por la dificultad para expeler el aire. Algunos pacientes enfisematosos fruncen los labios durante la espiración de modo de ejercer un efecto de válvula que mantenga la vía aérea más distendida.
Auscultación. Consiste en escuchar tres tipos de ruidos: (1) los normales que se generan con la respiración, (2) los agregados (o adventicios) que se agregan en condiciones anormales, y (3) la forma como se transmite la voz normal y la que es pronunciada en forma de susurro o cuchicheo.
Los ruidos pulmonares se originan debido al paso de aire por las vías aéreas en la medida que se generen flujos turbulentos. Esto depende de la velocidad del flujo y de condiciones que impiden un flujo laminar, como ocurre en la laringe y la bifurcación de los bronquios mayores, lobares y segmentarios. A medida que los bronquios se dividen, el área de sección va aumentando, y como consecuencia, la velocidad del flujo disminuye. Cerca de los alvéolos el flujo es laminar y no genera ruidos.
De acuerdo a diferentes estudios, los ruidos que se auscultan en la superficie de la pared torácica se generan en los bronquios mayores, principalmente lobares y segmentarios. Los ruidos que llegan a la periferia son de baja frecuencia ya que el pulmón sirve de filtro para los sonidos de alta frecuencia. Aparentemente los ruidos que se generan en la laringe no llegan a auscultarse en la pared torácica.
Conviene tener un orden para auscultar los pulmones de modo de cubrir todos los sectores, sin olvidar de auscultar debajo de las axilas. Se van comparando sectores homólogos para descubrir diferencias entre un lado y el otro. A veces ocurre una cierta dificultad para saber si los ruidos están aumentados a un lado, o disminuidos al otro. Para desplazar las escápulas hacia los lados se le pide al paciente que cruce los brazos por delante. El examen se puede efectuar estando el paciente de pie, sentado o acostado, pero sentándolo al momento de examinar la espalda. Al examinar al paciente acostado se hacen más notorias las sibilancias y en la mujer la interferencia de las mamas es menor.
Habitualmente se ausculta con la membrana del estetoscopio. Se le solicita al paciente que respire por la boca, efectuando inspiraciones lentas y de mayor profundidad que lo normal. Esto puede llevar a una hiperventilación y alcalosis respiratoria y el paciente sentir mareos o parestesias, por lo que, a ratos, conviene dejarlo descansar. En pacientes varones con muchos vellos se pueden generar ruidos agregados por esta condición. Si llegara a interferir, se puede recurrir a presionar más con el estetoscopio, o mojar los vellos, o auscultar al paciente sobre una camiseta o camisa delgada. Nunca debe auscultarse a través de ropa más gruesa.
A continuación se presentan los ruidos que se pueden auscultar en el examen de los pulmones.
- Ruidos respiratorios normales.
- Ruido traqueal: es el sonido normal que se genera a nivel de la tráquea. Se ausculta durante toda la inspiración y la espiración. Se escucha al aplicar el estetoscopio sobre la tráquea en el cuello.
- Ruido traqueobronquial: es parecido al ruido traqueal, pero menos intenso. Se ausculta por delante, a nivel del primer y segundo espacio intercostal y, por detrás, en la región interescapular.
- Murmullo pulmonar: es un ruido de baja frecuencia e intensidad, y corresponde al sonido que logra llegar a la pared torácica, generado en los bronquios mayores, después del filtro que ejerce el pulmón. Se ausculta durante toda la inspiración y la primera mitad de la espiración sobre gran parte de la proyección de los pulmones en la superficie torácica.
- Transmisión de la voz: corresponde a lo que se ausculta en la superficie del tórax de palabras que pronuncia el paciente (p.ej.: treinta y tres). Por el efecto de filtro de las altas frecuencias que ejerce el parénquima pulmonar, normalmente no se logran distinguir las diferentes vocales.
- Alteraciones de los ruidos normales.
- Por disminución en la generación: ocurre cuando existe una disminución del flujo aéreo (p.ej.: obstrucción de las vías aéreas; disminución del comando ventilatorio que lleva a una hipoventilación); el murmullo pulmonar se escucha débil.
- Por disminución de la transmisión: aunque el ruido respiratorio se genera normal, existen factores que disminuyen la transmisión hacia la superficie de la pared torácica. Estos factores pueden ser de distinta naturaleza:
- Panículo adiposo grueso en personas obesas o en las zonas en las que se interponen las mamas.
- Aire o líquido en el espacio pleural; tumores que engruesen la pleura.
- Alteración del parénquima pulmonar con aumento de la cantidad de aire (p.ej.: enfisema).
- Oclusión de la vía aérea (p.ej.: grandes tumores o atelectasias), sin que se produzca una condensación que sea capaz de transmitir hacia la pared el ruido traqueobronquial.
- Por aumento de la transmisión: si el tejido pulmonar se encuentra condensado por relleno de los alvéolos, manteniendo los bronquios permeables, el aumento de la densidad facilita la transmisión del sonido hacia la superficie del tórax. Se logra de esta forma auscultar un ruido similar al ruido traqueobronquial o el traqueal, en sitios donde normalmente sólo se debería escuchar el murmullo pulmonar. Esta condición se llama respiración soplante o soplo tubario. La transmisión de la voz también está facilitada de modo que es posible distinguir con claridad las palabras pronunciadas con voz normal (broncofonía o pectoriloquia) o con voz susurrada (pectoriloquia áfona). En ocasiones, en el límite superior de un derrame pleural, es posible auscultar una variedad de broncofonía o pectoriloquia en que pasan sólo algunos tonos y se escuchan las palabras como el balido de una cabra (egofonía o pectoriloquia caprina).
- Ruidos agregados o adventicios.
- Crepitaciones: son ruidos discontinuos, cortos, numerosos, de poca intensidad, que ocurren generalmente durante la inspiración y que son similares al ruido que se produce al frotar el pelo entre los dedos cerca de una oreja. Tienen relación con la apertura, durante la inspiración, de pequeñas vías aéreas que estaban colapsadas. Con frecuencia, se escuchan hacia el final de la inspiración, que es el momento de máxima expansión torácica y de mayor presión negativa intrapleural. Esto ocurre, por ejemplo, al comienzo de muchas neumonías. También se pueden escuchar en condiciones normales en personas que ventilan poco las bases pulmonares; por ejemplo, en ancianos que están tendidos y respiran en forma superficial, sin suspiros.
- Frotes pleurales: son ruidos discontinuos, que se producen por el frote de las superficies pleurales inflamadas, cubiertas de exudado. El sonido sería parecido al roce de dos cueros. Si se desarrolla derrame pleural, este ruido no es posible por la separación de las pleuras.
- Sibilancias: son ruidos continuos, de alta frecuencia, como silbidos, generalmente múltiples. Se producen cuando existe obstrucción de las vías aéreas. Son frecuentes de escuchar en pacientes asmáticos descompensados. Son más frecuentes cuando los enfermos están acostados. Los mismos pacientes muchas veces los escuchan. Losroncus se producen en situaciones similares, pero son de baja frecuencia y suenan como ronquidos; frecuentemente reflejan la presencia de secreciones en los bronquios. Pueden generar vibraciones palpables en la pared torácica (frémitos).
- Cornaje o estridor: es un ruido de alta frecuencia que se debe a una obstrucción de la vía aérea superior, a nivel de la laringe o la tráquea, y que se escucha desde la distancia. Se ha comparado con el ruido de un cuerno dentro del cual se sopla.
- Estertor traqueal: ruido húmedo que se escucha a distancia en pacientes con secreciones en la vía respiratoria alta; frecuente de encontrar en personas comprometidas de conciencia.
- Respiración ruidosa: es la condición en la cual la respiración, que en condiciones normales es silenciosa, se vuelve ruidosa y se escucha desde alguna distancia. Este tipo de respiración es frecuente de encontrar en pacientes con obstrucción bronquial.
Presion venosa central
La PVC se corresponde con la presión sanguínea a nivel de la aurícula derecha y la vena cava, estando determinada por el volumen de sangre, volemia, estado de la bomba muscular cardíaca y el tono muscular.
Los valores normales son de 0 a 5cm de H2O en la vena cava.
Unos valores por debajo de lo normal podría indicar un descenso de la volemia y la necesidad de administrar liquido: mientras que unos valores por encima de lo normal nos indicaría un aumento de la volemia.
Los valores normales son de 0 a 5cm de H2O en la vena cava.
Unos valores por debajo de lo normal podría indicar un descenso de la volemia y la necesidad de administrar liquido: mientras que unos valores por encima de lo normal nos indicaría un aumento de la volemia.
Suscribirse a:
Comentarios (Atom)

_14/p14_clip_image002.jpg)






